Die Ermittlung eines angemessenen Preises für Arzneimittel ist eine schwierige Aufgabe. Es fehlen Ansätze, damit die Verhandlungspartner sich schnell einig werden und Patientinnen und Patienten Zugang zu diesen Therapien bekommen, ohne das Prinzip der Wirtschaftlichkeit von neuen Leistungen zu verletzen. Dies verlangt das Bundesgesetz über die Krankenversicherung (KVG) – allerdings ist dort nicht definiert, wie ein wirtschaftlicher Preis ermittelt werden kann.
- Niklaus Meier ist Gesundheitsökonom und Experte für Health Technology Assessment und Kosten-Wirksamkeit an der Berner Fachhochschule.
- Katharina Blankart ist Gesundheitsökonomin und leitet das Institut für Gesundheitsökonomie und Gesundheitspolitik an der Berner Fachhochschule.
Das Institut für Gesundheitsökonomie und Gesundheitspolitik an der Berner Fachhochschule hat nun mit den Krankenversicherern CSS, Helsana, Sanitas und Swica das «Swiss Drug Pricing Model» (SDPM) entwickelt. Damit kann die Evidenz zu neuen Therapien begutachtet und der Zusatznutzen ermittelt werden. Anhand der Bewertung des Zusatznutzens und den Kosten der bisherigen Standardbehandlung schlägt das Modell eine Preisspanne für diese Therapien vor.
Das SDPM wurde auf Grundlage einer systematischen Literaturübersicht etablierter Nutzenbewertungsschemata konzipiert und stützt sich auf bestehende Methoden und wissenschaftlichen Standards.
Innerhalb der EU laufen Bestrebungen, einen gemeinsamen Rahmen für die Nutzenbewertung neuer Therapien einzuführen. Die Schweiz kann und soll eigene Lösungen finden, sollte jedoch die Anschlussfähigkeit an internationale Bewertungen sicherstellen.
«Das Modell ist auf unterschiedliche Therapie- und Indikationsgebiete anwendbar und leistet dadurch einen Beitrag zu einem einheitlichen Zugang.»
Das SDPM bietet die Möglichkeit, eine rasche Bewertung auf Basis der vorhandenen Evidenzlage für die Schweiz vorzunehmen.
Es basiert auf dem Ansatz der wertorientierten Preissetzung. Bietet eine neue Therapie einen Zusatznutzen, erhält sie einen entsprechend proportionalen Aufschlag bei der Vergütung. Können pharmazeutische Unternehmer diesen Preisaufschlag erwarten, werden gute Anreize für die Entwicklung weiterer Therapien gesetzt.
Das SDPM ist zudem auf unterschiedliche Therapie- und Indikationsgebiete anwendbar und leistet dadurch einen Beitrag zu einem einheitlichen Zugang.
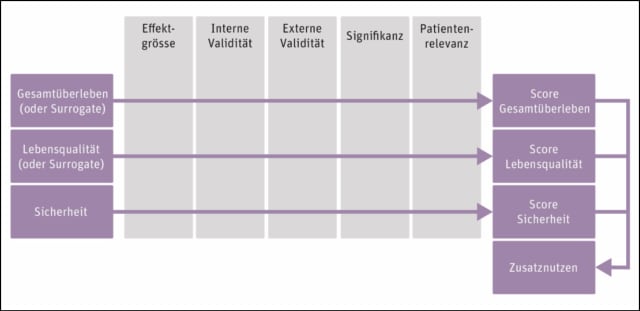
Der Zusatznutzen wird beurteilt anhand von
- Gesamtüberleben,
- Lebensqualität,
- Sicherheit.
Falls notwendig werden Surrogate zur Ermittlung von Gesamtüberleben oder Lebensqualität herangezogen.
Die Qualität der Evidenz fliesst in der Form von fünf Kriterien in die Bewertung ein:
- Effektgrösse,
- interne Validität,
- externe Validität,
- statistische Signifikanz,
- Patientenrelevanz.
Hochwertige Evidenz führt zu einem höheren erwiesenen Zusatznutzen.
Grafische Zusammenfassung des Swiss Drug Pricing Model
Das SDPM hat die beteiligten Krankenversicherer bereits bei Preisverhandlungen mit pharmazeutischen Herstellern unterstützt. Das Ergebnis stammt aus zwei Jahren Entwicklung, bei der wissenschaftliche Grundlagen und praktische Anwendung zusammengeflossen sind.
Der Projektbericht und ein Policy Brief über die Funktionsweise des SDPM, seine Entstehungsgeschichte und Anwendungsgebiete sind
nun online verfügbar.
Wir laden die Akteure im Schweizer Gesundheitswesen zu einem fachlichen Diskurs darüber ein.
Konkret: Wie wird das Swiss Drug Pricing Model angewandt?
Nennen wir das Medikament in unserem fiktiven Beispiel Verum. Es ist neu und wird nun mit der bisherigen Standardbehandlung für die Behandlung einer chronischen Krankheit verglichen.
In der klinischen Studie führte Verum zu einem Überlebensvorteil, aber diese Studie weist nur Daten für eine begrenzte Periode nach der Behandlung auf. Wir extrapolieren deshalb diese Überlebensdaten in die Zukunft und finden einen erwarteten Überlebensvorteil von drei Jahren durch die Behandlung mit Verum.
➡️ Drei Jahre Überlebensvorteil führen im SDPM zu einer Effektgrösse von 60 Punkten.
Die Studie hat eine hohe Qualität und ist intern valide, der Vergleich zwischen den Behandlungen ist statistisch signifikant, und dieser Überlebensvorteil ist patientenrelevant.
Aufgrund der langfristigen Extrapolation besteht jedoch eine gewisse Unsicherheit: Wir haben diesen Überlebensvorteil nur teilweise in der echten Population beobachten können, der Rest ist eine Prognose.
➡️ Wir machen deshalb einen Abzug von 25 Prozent wegen der externen Validität. Das ergibt einen Score Gesamtüberleben von 45 Punkten.
Wir beobachten jedoch in der klinischen Studie, dass Verum starke Nebenwirkungen hat: Mit der Standardbehandlung erlebten 60 Prozent der Studienpopulation ein schweres unerwünschtes Ereignis; mit Verum waren es 80 Prozent, also 20 Prozentpunkte mehr.
➡️ Das ergibt eine negative Effektgrösse von -20 Punkten zum Nachteil von Verum.
Diese Resultate sind intern valide, extern valide und statistisch signifikant. Es gab mit Verum zudem viele Therapieabbrüche wegen dieser unerwünschten Ereignisse, womit diese Nebenwirkungen ebenfalls sehr patientenrelevant sind.
➡️ Wir machen keine Abzüge, und der Score Sicherheit beträgt somit –20 Punkte.
Der finale Zusatznutzen wird folgendermassen berechnet: Wir nehmen den Score Gesamtüberleben von 45 Punkten und verwenden den Score Sicherheit als prozentualen Abschlag.
➡️ Ein Abzug von 20 Prozent auf 45 Punkte ergibt einen Zusatznutzen von 36 Punkten, bei einem Maximum von 100 Punkten.