In der Hauptausgabe der
«Tagesschau» vom 29. Januar 2018 sprach unser Gesundheitsminister Alain Berset erzürnt von einem Denkverbot, das die Ärzteschaft der Idee einer Kostenobergrenze erteilt habe.
Welche Probleme solche Globalbudgets allerdings mit sich bringen, zeigte Oliver Peters in derselben «Tagesschau». Peters ist stellvertretender Generaldirektor im CHUV, also im Kanton Waadt, wo man mit Kostenobergrenzen arbeitet.
Zur Frage eines neuen Hüftgelenks für einen 30jährigen Patienten sagte er: «Wenn es klinisch notwendig ist, erbringen wir selbstverständlich die Leistung. Aber wir werden nicht Patienten, die relativ jung sind und bei denen man gut noch zwei oder fünf Jahre warten kann oder die vielleicht besser zunächst einmal zehn Kilo abnehmen sollten, bevor man so etwas diskutiert – denen würden wir nicht eine Operation aufschwatzen.»
Michel Romanens
Der Kardiologe Michel Romanens ist Präsident des Vereins Ethik und Medizin Schweiz VEMS. Er führt die Praxis Kardiolab in Olten und arbeitet als Konsiliararzt am dortigen Kantonsspital.
Um es deutlich zu machen: Hier redet nicht ein Mediziner darüber, wann eine Hüftoperation medizinisch zweckmässig ist; es redet der Spitalverwalter darüber, wann er sie aus ökonomischer Sicht für sinnvoll hält. Und er macht klar: Seine Sicht zählt.
Werfen wir einen Blick nach England, wo man seit einiger Zeit mit Kostenobergrenzen arbeitet. Die deutsche
«Ärztezeitung» hat im staatlichen britischen Gesundheitsdienst NHS recherchiert und herausgefunden: Die Kostenobergrenze führt zur systematischen Diskriminierung von Patienten. So wurden in etlichen Gegenden Patienten mit einem Body Mass Index über 30 von Eingriffen wie Hüftgelenksoperationen ausgeschlossen. Englische Mediziner reden von einem «schmutzigen Geheimnis, über das niemand redet».
Es ist naiv, vor diesem Hintergrund zu erwarten, dass Kostenobergrenzen in der Schweiz keine solchen Folgen haben würden.
Es wird einfach weiter behauptet
Angeblich spart man im Kanton Waadt so. Wirklich? Könnte es nicht auch sein, dass von der Behandlungsverweigerung frustrierte diskriminierte Patienten in andere Kantone auswichen, wo die Kosten dann angefallen sind? Gibt es entsprechende Patientenströme? Werden solche Phänomene überhaupt in Betracht gezogen?
Aus Ärztenetzwerken mit Budgetverantwortung wissen wir, dass Austretende auffällig tiefe Gesundheitskosten haben – aber ebenso, dass Kantone mit besonders vielen solcher Netzwerke im Schnitt höhere OKP-Kosten aufweisen. Doch untersucht wird deshalb nichts – es wird einfach weiter behauptet, so liesse sich Geld sparen.
Mit Unbehagen muss man beobachten, dass sich in den obersten Instanzen unseres Gesundheitswesens eine unsachliche Hektik breitmacht, die Anlass gibt zu gefährlichem Handeln. Das Narrativ, auf welchem sie fusst, lässt sich wie folgt zusammenfassen:
- Die Prämien steigen Jahr für Jahr, weswegen die Kostensteigerungen besser kontrolliert werden müssen. Die Ursache sind zunehmend älter werdende Menschen und der technische Fortschritt.
- Rund 20 Prozent der 80 Milliarden Kosten sind unnötig – also 16 Milliarden. In der obligatorischen Krankenpflegeversicherung OKP wären das rund 7 Milliarden Franken. Diese unnötigen Kosten entstehen durch:
- • Boni-Verträge in den Spitälern •• eine veraltete Tarifstruktur •• Mengenausweitung im ambulanten Sektor •• das fordernde Patientenverhalten •• überhöhte Medikamentenpreise (Generika) •• ungenügende HTA-Evaluationen •• unnötige Behandlungen (z.B. als Folge der hohen Spezialisten-Dichte) sowie •• den Kontrahierungszwang: Kassen müssen die Rechnungen teurer Ärzte immer bezahlen.
Zusammengefasst lautet also das offizielle Erklärungs-Muster: Die zunehmend unbezahlbaren Prämien werden durch die Arztkosten verursacht, doch auch das Patientenverhalten und die Medikamentepreise spielen eine gewisse Rolle. Fortschritt und älter werdende Menschen erklären den Rest.
Dieses Narrativ wird genährt durch immer die gleichen Kreise aus Gesundheitsökonomie, Swiss Medical Board, SAMW, Journalisten, Verwaltung
Dieses Narrativ wird genährt durch immer die gleichen Kreise aus Gesundheitsökonomie, Swiss Medical Board, SAMW, Journalisten, Verwaltung; flankiert wird es durch Echokammer-Kongresse, wo immer die gleichen Akteure immer die gleichen Weisheiten herunterleiern.
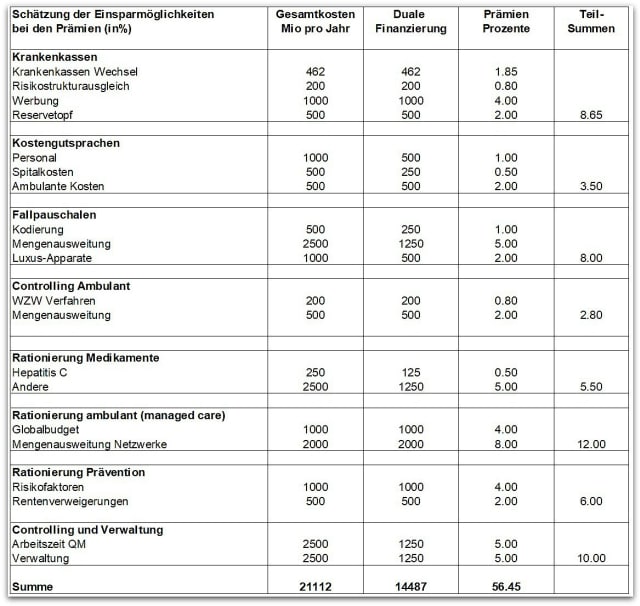
Versuchen wir, dieses Beton-Narrativ zu durchbrechen. Das Modell der Prämienprozente eignet sich dazu wohl am besten. Um wieviel steigen oder sinken die Prämien mit welcher Massnahme?
Betrachten wir das unter der Annahme, dass 250 Millionen Franken an Kosten eine Prämienveränderung von 1 Prozent bewirken.
Eine Übersicht gibt die folgende Tabelle. Es handelt sich um eine grobe Einordnung (wie auch bei den bundesrätlichen Zahlen mit Schätzungen von Gesundheitsökonomen).
Die potentiellen Sparbereiche betreffen die Krankenkassen, die Kostengutsprachen, die Fallpauschalen, die Wirtschaftlichkeitsverfahren, die Rationierung von Medikamenten, die Rationierung von Leistungen in Managed-Care Modellen mit Capitation, die Rationierung in der Prävention und die Kosten für Qualitätskontrollen.
21 Milliarden Einsparungen: Wie sich vermeidbare Kosten streichen liessen
Für diese Bereiche zeigt die Tabelle die vermuteten Kosten als Folge möglicherweise unnötiger Leistungen (z.B. Kassenwerbung) oder vermeidbare Folgekosten durch falsche Anreize oder Rationierungen, grob aufgeteilt in Gesamtkosten pro Jahr und die Kosten für die Krankenkassen gemäss dem Prinzip der dualen Finanzierung (hier je 50 Prozent).
- So haben wir beispielsweise berechnet, dass die Rationierung von Hepatitis-C-Medikamenten durch das BAG wegen der vermeidbaren direkten und indirekten Kosten der – unbehandelten oder nicht erkannten – Hepatitis C die Prämienkosten trotz der hohen Therapiekosten unter dem Strich erhöhen.
- Ein weiteres Beispiel stellen die Fallpauschalen dar, welche ihrerseits bisher national nicht quantifizierte Kosten für Kodierungspersonal, up-coding von Diagnosen, Kostenfolgen medizinischer Überversorgung und Kosten als Folge des Wettbewerbs generieren.
- Die bei den Kapitationsmodellen der Ärztenetzwerke eingesparten Gelder reizen zur Rationierung medizinischer Leistungen, was zu verzögerten und damit kostenintensiveren Krankheitsfolgen führen kann.
- Die Rationierung von Medikamenten durch fehlerhafte HTA-Berichte hat in einer älter werdenden Gesellschaft kostentreibende Folgen wegen ungenügender Prävention von kardiovaskulären Erkrankungen und vaskulärer oder gemischter Demenz und damit auch auf die Pflegekosten im Alter.
A-posteriori-Schätzungen ohne Bezug zur Realität
Es ist Aufgabe der Versorgungsforschung, das in der Tabelle vermutete Sparpotential zu überprüfen. Zudem müssen die medizinischen Leistungen den WZW-Kriterien entsprechen. Aus der Perspektive des Arztes hat eine Behandlung «a priori» wirksam, zweckmässig und wirtschaftlich sein.
Wenn aber Experten oder
Politiker verkünden, dass 20 Prozent der Kosten im Gesundheitswesen durch bessere Effizienz eingespart werden können, so sind dies A-posteriori-Schätzungen, die keinen Bezug zur medizinischen Realität haben. Ein Arzt ist verpflichtet, gemäss den WZW-Kriterien a priori zu handeln, auch wenn er weiss, dass die Behandlung nicht bei allen gleich oder überhaupt wirkt.
Die Medizin hat ihre Effizienz bewiesen. Wie ist es mit der Gesundheitsökonomie?
Effizienzsteigerung würde hier bedeuten, dass man Leistungen rationiert, wo die Wahrscheinlichkeit gering genug wäre, dass die Therapie wirkt oder die Bildgebung eine unwahrscheinliche Pathologie zeigt, nach dem Motto von Choosing wisely und Smarter medicine: «Wo wahrscheinlich nichts ist, ist nichts.»
Solche Denksysteme basieren weder auf einer überprüften Evidenz, noch existiert dafür eine rechtliche Grundlage.
Keine populistischen Schnellschüsse
Im Gegensatz zu den gesundheitsökonomischen und effizienz-behindernden Spielereien (QALY, HTA) hat die medizinische Wissenschaft ihre Effizienz mit evidenzbasierten Studien bewiesen. Es sind auch nicht die älter werdenden Menschen, die Kosten verursachen, sondern die
vermeidbaren Kosten im Alter.
Dazu genügt eine Senkung der Erkrankungsrisiken auf möglichst tiefe Werte. Ohne Steigerung der Effizienz in der Krankheitsprävention ist eine
Krankheitskompression auf das Lebensende hin (mit gesundem Altern bis 90) undenkbar und erfüllt zudem den Bevölkerungsauftrag an das Gesundheitswesen in keiner Weise: Möglichst lange gesund bleiben.
In einer Demokratie sind ergebnisoffene Diskurse normal. Bundesrat Berset täte gut daran diejenigen Fragen zu stellen, die sich aus der Tabelle zwangslos ergeben. Die wissenschaftlichen Antworten in Form einer unabhängigen Versorgungsforschung werden von Bürgerinnen und Bürgern erwartet. Populistische Schnellschüsse sind nicht die Lösung der anstehenden Probleme.