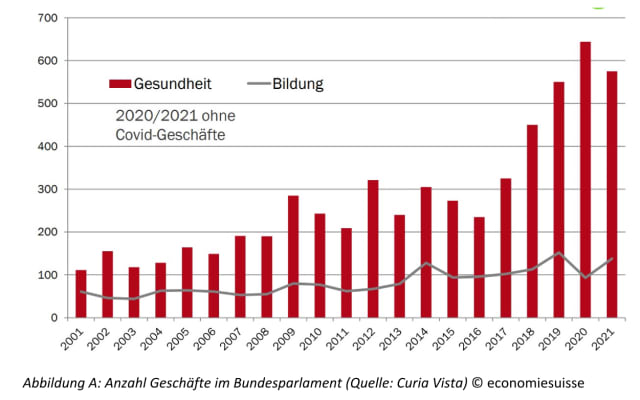
Fridolin Marty, setzte in seinem Referat beim Grundgedanken des Krankenversicherungsgesetzes (KVG), beim regulierten Leistungswettbewerb und bei der Studie von Elizabeth Olmsted Teisberg an. Die Frage, ob Wettbewerb um kosteneffektive Ergebnisse auf der KVG-Basis von Marktzutritt für Versicherer, Ärzte, Spitäler etc. ohne Einschränkung des Erwerbszwecks, Tarifpartnerschaft, Kopfprämien, Prämienverbilligung, Risikoausgleich sowie Wettbewerb unter den Kassen und Freizügigkeit der Versicherten funktionieren könne, beantwortete er mit Ja. Danach fasste er die traurige, jüngere KVG-Geschichte mit der Flut von Vorstössen und Regulierungen zusammen und verglich sie mit dem ebenfalls stark regulierten Bildungswesen (Abbildung A).
Das Parlament verabschiedete von 2001 bis 2021 insgesamt 44 neue KVG Versionen. Aus dem KVG wurden die Aufsichtsbestimmungen ins Aufsichtsgesetz KVAG ausgelagert. Die Seitenzahl der beiden Gesetze stieg von 40 auf 100. Dazu kamen 112 Änderungen in der Leistungsverordnung KLV und 67 in der Versicherungsverordnung KVV. Und der Textumfang der beiden Verordnungen wurde von 122 auf 196 Seiten ausgedehnt. Nach dieser niederschmetternden Aufzählung beantwortete Fridolin Marty, ob damit der Wettbewerb um kosteneffektive Ergebnisse gelingen könne klar und deutlich mit Nein.
Value Based Health Care als Basis des regulierten Wettbewerbs gemäss KVG
Marty ist überzeugt, dass der Weg zurück auf den Erfolgspfad des regulierten Wettbewerbs sehr wohl möglich ist und zwar auf der Basis der Porter-Teisberg-Formel aus dem Jahr 2006 (Abbildung B).
Um auf den Erfolgspfad des regulierten Wettbewerbs bzw. von Value Based Health Care zu gelangen, braucht es gemäss Fridolin Marty folgende Voraussetzungen:
- Der Nutzenzuwachs für die Patienten muss im Mittelpunkt stehen.
- Der Wettbewerb muss sich am medizinischen Ergebnis orientieren und den Patientennutzen verbessern. Ergebnisdaten müssen breit verfügbar und vergleichbar sein.
- Die Integration des Behandlungszyklus ist nötig.
- Nutzensteigernde Innovation muss sich lohnen. Hohe medizinische Qualität führt zu enormen Effizienzsteigerungen.
- Patientennutzen entsteht durch Erfahrung, hohe Patientenzahlen und Lerneffekte.
Sechs Hebel sind zur Umsetzung von VBHC einzusetzen:
- Integrierte und interdisziplinäre Einheiten («Integrated Practice Units», IPUs) müssen aufgebaut werden.
- Kosten und Ergebnisse müssen ganzeitlich gemessen werden.
- Die Bezahlung der Einzelleistungen und Pauschalen muss in Richtung pauschaler Vergütungen ganzer Behandlungszyklen oder ganzer Populationen verändert werden.
- Noch mehr integrierte Versorgungssysteme müssen aufgebaut werden.
- Die Leistungen integrierter Versorgungszentren müssen geographisch erweitert werden.
- Eine grundlegende ICT-Plattform (heute: digitales Gesundheitsdaten-Ökosystem) muss aufgebaut werden
Geht es wirklich nur mit einem «Reset»?
Fridolin Marty ist überzeugt, dass VBHC nur in einem freiheitlichen Umfeld, mit wenig Administrationslast, guter Motivation des Personals, Vertrauen in die Institutionen und in die Zahler, guter Gesundheitskompetenz der Versicherten und mit einer besseren digitalen und physischen Vernetzung entstehen kann.
Das gelingt nur mit sieben Grundsätzen guter Regulierung:
- ohne direkte Steuerung der Marktergebnisse;
- ohne direkte Markteingriffe (ohne Zulassungs und Mengenbeschränkungen), aber mit Anreizen für Effizienz und Qualität;
- mit Subjektfinanzierung statt Objektfinanzierung (Institutionen, Branchen- und Berufsverbände sollen nicht subventioniert oder begünstigt werden, aber Versicherte, die finanzielle Unterstützung brauchen), nach dem Subsidiaritätsprinzip gemäss Bundesverfassung und mit Bevorzugung dezentraler Lösungen gegenüber zentralistischen (z.B. bei der Qualitätsentwicklung);
- die Mehrfachrollen der Kantone (u.a. als Eigentümer, Auftraggeber, Kontrolleur und Zahler) sind zu beseitigen oder mindestens ihre schädlichen Auswirkungen sind durch bessere Governance zu minimieren (z.B. Spitallisten, Mindestfallzahlen) und die Aufgabenteilung zwischen Bund und Kantonen ist zu entflechten (z.B. Prämienverbilligung);
- Regulierungsversagen darf nicht durch neue Regulierung bekämpft werden, sondern bestehende Regulierung muss sauber umgesetzt werden (z.B. Qualitätsstrategie) und Reformvorschläge sollen mit einer Regulierungsfolgeabschätzung begleitet werden, auch auf Verordnungsstufe;
- Abläufe mit den Behörden im Bereich Konsultationen und Weisungen, Datenlieferungen nach dem «once only-Prinzip» sollen vereinfacht werden, die durchgehende Digitalisierung ist anstreben und Insellösungen sind zu vermeiden;
- das Kosten-Nutzen-Verhältnis der Regulierung ist ex ante und ex post zu prüfen,
- Kostentransparenz anzustreben und Raum für Selbstregulierung zu schaffen, eine sorgfältige
- Problemanalyse und Zieldefinition im Vorfeld ist entscheidend.
Und sieben Fallgruben sind zu vermeiden:
- Keine zentrale Steuerung, aber Buttom-up-Strategien suchen, welche die Motivation fördern und Dienst nach Vorschrift vermeiden;
- keine Datenfriedhöfe produzieren;
- Anspruchsdenken und Erwartungshaltungen klären, nicht alles auf einmal, Prioritäten setzen;
- Mehraufwand nach dem Veränderungsprozess für das medizinische Personal vermeiden;
- falsche Anreize vermeiden (it’s the incentive system, stupid!);
- kein Blaming und Shaming, Transparenz darf nicht zu Ausgrenzung führen, denn es geht um Verbesserung;
- keine Regulierung als Kollektivstrafe für alle, sondern eine Vertrauensbasis schaffen, davon ausgehen, dass jede und jeder einen guten Job machen will.
Fridolin Marty ist überzeugt, dass VBHC ein Weg aus der aktuellen Regulierungssackgasse ist. Das setzt aber die Einsicht voraus, dass wir mit den verschiedenen Kosteneindämmungs- und Qualitätsvorlagen nicht nur nicht vom Fleck kommen, sondern insbesondere mittel- und langfristig Schaden anrichten. Die Transparenz muss schrittweise verbessert werden, damit die Fachleute motiviert mitziehen. Ohne Fortschritte in der Digitalisierung, welche die Arbeit erleichtert, nimmt die Bürokratie weiter zu.
Marty fordert einen Reset und Kurswechsel, weg vom politischen, planwirtschaftlichen Aktivismus und wieder zurück zur Stakeholderzusammenarbeit, weg vom Kostenröhrenblick und hin zur Outcomeorientierung sowie Kosteneffektivität, administrativen Entlastungen, die Energie und Motivation für die notwendigen Veränderungen in Richtung VBHC schaffen sowie den Gesundheitsfachleuten wieder eine positive Perspektive bieten.
Mit der VBHC-Strategie gewinnen wir alle und niemand verliert
Meine Schlussfolgerung aus der überzeugenden Argumentation von Fridolin Marty: VBHC ist eine echte Alternative zur schlechten Regulierung der letzten 10 Jahre. VBHC kann eine Erfolgsgeschichte werden, wenn sich eine bürgerliche Mehrheit zusammen mit vernünftigen linken Parlamentsmitgliedern und mit den Akteuren des Gesundheitswesens auf diese Strategie einigt, Vorlagen, die wie das zweite Sparpaket in die falsche Richtung gehen, mit klaren VBHC-basierten Aufträgen an den Bundesrat zurückweist und wenn sich Bundesrat Berset zu diesem Neubeginn durchringen kann oder das Departement wechselt. VBHC könnte auch für die Mitte der Weg sein, erhobenen Hauptes die Kostenbremse-Initiative zurückzuziehen, ohne mit untauglichen Gegenvorschlägen Schaden anzurichten.